Value Based Healthcare of waardegedreven zorg
Value Based Healthcare of waardegedreven zorg werd geformuleerd door Porter (2010) als een strategie om de gezondheidszorg te verbeteren en de waarde voor patiënten te maximaliseren. Waarde wordt hierbij gedefinieerd als de uitkomsten die worden behaald in verhouding tot de kosten voor het behalen van die uitkomsten.
Momenteel is er nog te weinig transparantie en vergelijkbaarheid binnen de zorgsector over de kosten en kwaliteit van de geleverde zorg. Daarom had dit PhD-onderzoek (bekijk hier het doctoraatsproefschrift) als doel methodologieën te ontwikkelen om deze aspecten te meten en tegelijkertijd een benchmark te creëren waarmee ziekenhuizen zich met elkaar kunnen vergelijken.
Probleemstelling van dit PhD-onderzoek:
Hoe meten we zorgkosten -en uitkomsten en hoe gebruiken we die info om ze te verbeteren?
 Doctoraatsverdediging Sarah Misplon
Doctoraatsverdediging Sarah Misplon
Onderzoeksvraag 1
Hoe kunnen we uitkomsten van zorg meten en gebruiken om de uitkomsten te verbeteren?
Aan de hand van een case study bij longkankerpatiënten in AZ Delta werd onderzocht hoe we zowel klinische als door patiënten gerapporteerde uitkomsten kunnen meten en gebruiken om de zorg te verbeteren. Terwijl klinische uitkomsten worden gerapporteerd door het zorgteam, worden patiëntgerapporteerde uitkomsten (PROMs) gemeten door patiënten.
Daarvoor kregen de patiënten wekelijks een vragenlijst toegestuurd die peilde naar een aantal symptomen (misselijkheid, pijn, vermoeidheid, …). Daarnaast werden een aantal vragen met betrekking tot psychosociale en financiële noden opgenomen in de bevraging. (Misplon et al., 2022)
Lessen uit het onderzoek:
-
Het is belangrijk dat een multidisciplinair zorgteam wordt samengesteld om te reageren op de klinische, psychologische, palliatieve, financiële en familiegerelateerde zorgen van patiënten.
-
De gerapporteerde gegevens moeten adequaat worden opgevolgd.
-
Leiderschap van management en artsen is een belangrijke stimulans in het implementatieproces.
-
We raden aan om een digitaal instrument te gebruiken, in plaats van PROMs op papier te rapporteren. Zo'n instrument moet (1) de verzameling van PROMs en klinische uitkomsten mogelijk maken, (2) de visualisatie van deze gegevens met behulp van dashboards mogelijk maken, en (3) feedback geven aan klinische teams en patiënten.
Bovendien kunnen de digitaal gerapporteerde gegevens worden gebruikt voor verder onderzoek, kwaliteitsevaluatie van het zorgproces en verbetercycli.
In het PhD-onderzoek werden de klinische implicaties van het gebruik van vragenlijsten niet onderzocht. Deze aspecten werden onderzocht op dezelfde populatie in AZ Delta door Demedts et al. (2021). Zij concludeerden dat de implementatie van waardegedreven zorg gunstig is in de dagelijkse klinische zorg voor longkankerpatiënten. Patiënten in het zorgtraject hadden significant minder spoedbezoeken (3,5% vs. 4,8%, p 0,04) en een kortere verblijfsduur op de dagkliniek (2,5 uur vs. 4,1 uur, p < 0,05) dan de standaardzorg. Bij patiënten met stadium IV-longkanker was de algehele overleving significant hoger in het zorgtraject (447 dagen (95% CI 379-663)) vergeleken met de standaardzorg (286 dagen (95% CI 191-400)) (p = 0,025).
Het benchmarken van uitkomsten is ook een belangrijk aspect bij de implementatie van VBHC. Om benchmarking mogelijk te maken, werden de klinische en door de patiënt gerapporteerde uitkomsten verzameld voor longkankerpatiënten in AZ Delta, en ook in ZOL, een ander groot Belgisch ziekenhuis.
Onderzoeksvraag 2
Hoe kunnen we kosten van zorg meten?
Het meten van de kosten van zorg en het transparant maken ervan voor klinische teams is een andere belangrijke component van waardegedreven zorg. Daarom werd in de tweede onderzoeksvraag geëvalueerd hoe we de kosten van zorg kunnen meten.
Het doel van deze onderzoeksvraag was om een methode te selecteren die het mogelijk maakt om kosten toe te wijzen op patiënt- en pathologieniveau vanuit het perspectief van de zorgverleners, met de nadruk op ziekenhuiskosten. De voorwaarde was dat de methode reproduceerbaar en automatiseerbaar moest zijn om benchmarking tussen ziekenhuizen mogelijk te maken. Daarom zou het zoveel mogelijk gebruik moeten maken van de beschikbare informatie in de ziekenhuisinformatiesystemen.
Conclusie
De toewijzing van alle kosten aan een DRG via top-down micro-costing werd geselecteerd als de meest geschikte methodologie om kosten toe te wijzen aan een patiënt.
De kostenberekeningsmethode bestond uit zes stappen:
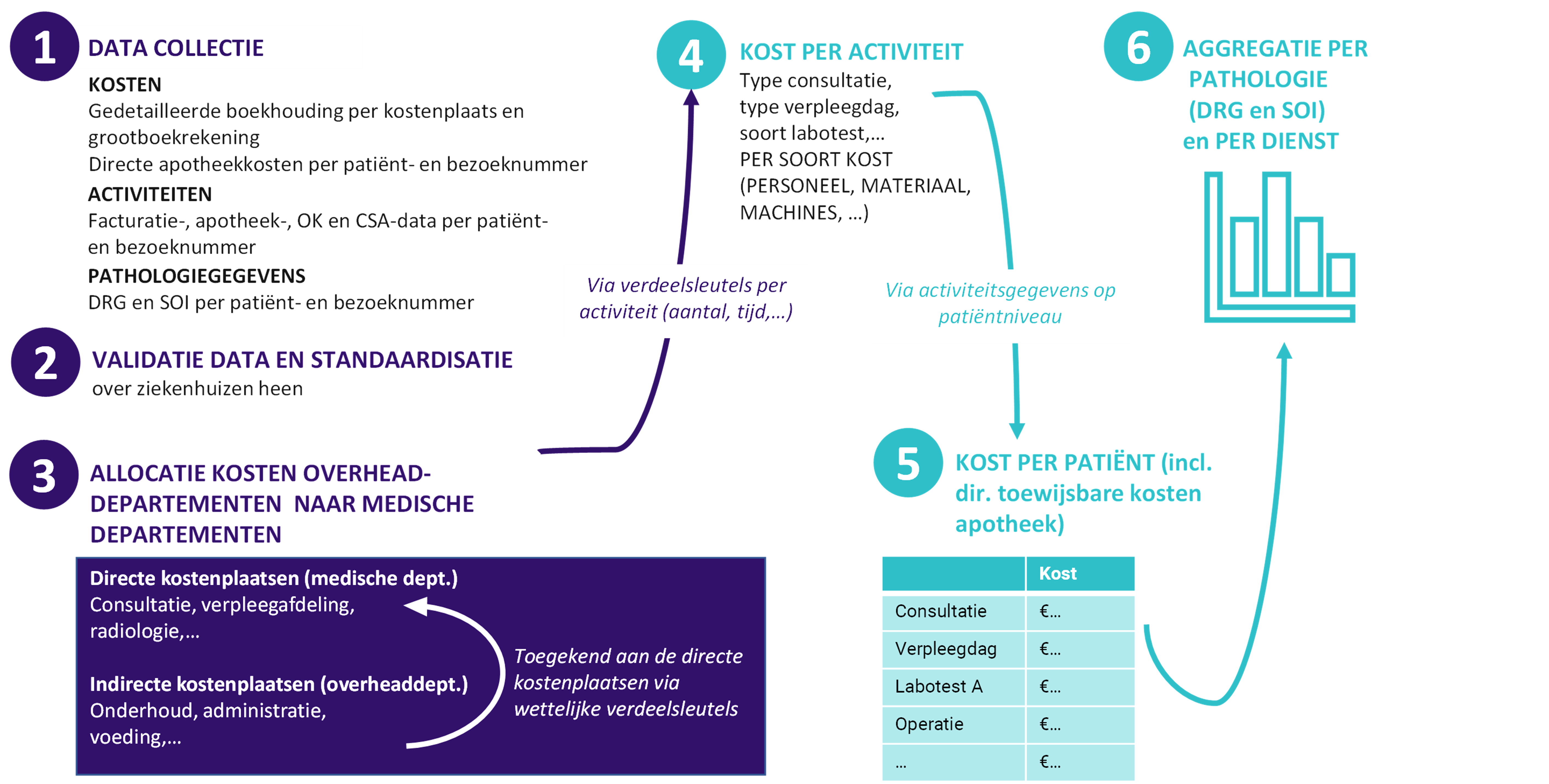
Onderzoeksvraag 3
Benchmark van processen en kosten van zorg in Belgische ziekenhuizen
De derde onderzoeksvraag richtte zich op de cruciale rol die benchmarking speelt bij het implementeren van waardegedreven zorg. Het doel van deze onderzoeksvraag was om de haalbaarheid van het opzetten van een benchmark tussen ziekenhuizen te onderzoeken en de uitdagingen en leerpunten te identificeren.
In de PhD-dissertatie werden de bevindingen van een eerste pilotstudie beschreven, waaraan zes Belgische ziekenhuizen participeerden en de focus lag op proces- en kostengegevens uit 2019. Deze steekproef van ziekenhuizen bestond uit twee grote ziekenhuizen (omzet in 2019 > €250 miljoen), twee middelgrote ziekenhuizen (omzet in 2019 tussen €100 en €250 miljoen) en twee kleine ziekenhuizen (omzet in 2019 < €100 miljoen). Uitkomstgegevens waren nog niet opgenomen in deze eerste pilot.
Het langetermijndoel van dit onderzoek is om deze benchmark jaarlijks te herhalen en geleidelijk te verbeteren en uit te breiden. Deze studie omvatte een volledige kostenallocatie, wat betekent dat alle ziekenhuiskosten werden toegewezen aan een patiëntenbezoek.
Er werd een reproduceerbare en automatiseerbare methode opgezet voor het berekenen van kosten om benchmarking tussen meer ziekenhuizen in de toekomst mogelijk te maken. Om dit doel te bereiken, werden de beschikbare boekhoud- en activiteitsinformatie uit de ziekenhuisinformatiesystemen gebruikt voor het jaar 2019.
De algehele methode die werd gebruikt in de benchmark was top-down micro-costing. De kosten werden berekend op gedetailleerd patiënt- en bezoekniveau en vervolgens geaggregeerd op basis van de diagnose van de patiënt en de ernst van de ziekte, met behulp van het systeem voor classificatie van diagnoses gerelateerd aan ziekenhuisopname (DRG) en ernst van de ziekte (SOI). Dit systeem groepeert patiënten op basis van hun klinische kenmerken en verwachte middelenverbruik. In België wordt elke ziekenhuisopname en dagbezoek aan een DRG en SOI toegewezen op basis van de diagnoses, procedures en demografische factoren van de patiënt.
Deze benchmark werd buiten de scope van dit PhD-onderzoek verder verbeterd in de Value4Health-tool en uitgebreid naar 11 ziekenhuizen met gegevens van 2021 en 13 met gegevens van 2022. Ook de opbrengsten werden opgenomen in de benchmarkanalyse. Dit maakt het enerzijds mogelijk om meer ziekenhuizen met elkaar te vergelijken en anderzijds de marges die aan elke dienst, bezoek en pathologie zijn verbonden, te berekenen en te vergelijken.
Onderzoeksvraag 4
Impact van optimalisaties op kost en outcome van zorgpaden - Onco@home
In de vierde onderzoeksvraag werd de patiëntenervaring, de kost en de opbrengsten van oncologische thuishospitalisatie vergeleken met de standaard zorg in het ziekenhuis. De resultaten hiervan werden reeds uitgebreid documenteerd in een eerder artikel: Onco@home: thuishospitalisatie, de weg vooruit!
Andere aspecten van waardegedreven zorg en toekomstig onderzoek
In dit PhD-onderzoek werd bestudeerd hoe de elementen van waardegedreven zorg in de praktijk kunnen worden toegepast door middel van gedetailleerde case studies. Een aantal aspecten kwamen niet aan bod en bieden mogelijkheid voor verder onderzoek.
Kosten van de volledige zorgcyclus
In dit PhD-onderzoek werd een benchmark met zes ziekenhuizen opgezet die klinische en procesindicatoren omvatte. De kosten werden per verblijf in kaart gebracht. Volgens de theorie van waardegedreven zorg is het belangrijk om kosten van het volledig zorgpad in kaart te brengen. Op heden is dit moeilijk op basis van de beschikbare data in België, aangezien een pathologie (DRG en ernstgraad) wordt geregistreerd per verblijf en niet voor het volledig zorgpad. Ook is het moeilijk om data van de eerste en tweede lijn op patiëntniveau op te vragen en te linken aan elkaar. Dit is dus voer voor verder onderzoek.
Benchmarking van kosten en uitkomsten
In de benchmark die werd opgezet lag de focus op proces- en kostengegevens. Kwaliteitsindicatoren zijn echter nog niet opgenomen in de benchmark, maar het datamodel dat voor elk ziekenhuis was gemaakt, bevat gepseudonimiseerde gegevens over kosten en processen van elk bezoek aan het ziekenhuis. Aangezien alle patiëntenbezoeken in de database zijn opgenomen, kan dit datamodel worden gekoppeld aan andere systemen en databases, zoals elektronische patiëntendossiers, klinische of door patiënten gerapporteerde uitkomsten of kwaliteitsregisters. Dit maakt het bijvoorbeeld mogelijk om in de toekomst uitkomstindicatoren op te nemen in het datamodel per ziekenhuis. Vervolgens kunnen deze indicatoren op geaggregeerd niveau in de benchmark worden gebruikt.
Financieringsmodel: Overgang naar gebundelde financiering voor zorgpaden
Eén van de componenten die Porter and Lee (2013) beschreven om waardegedreven zorg te implementeren, is de overgang naar gebundelde betalingen voor zorgpaden. Ze betogen dat de gangbare betalingsmodellen in de gezondheidszorg, zoals globale kapitalisatie en prestatiefinanciering, geen beloningen opleveren voor verbeteringen in de kwaliteit van zorg. Één enkele betaling om alle behoeften van de patiënt te dekken, beloont zorgverleners voor het besparen van kosten, maar niet specifiek voor het verbeteren van uitkomsten of waarde. In een vergoedingssysteem op basis van prestaties, waarbij zorgverleners een vergoeding ontvangen voor elke geleverde dienst, worden zorgverleners beloond voor het verhogen van het volume, maar niet voor het verhogen van de waarde.

Volgens Porter en Lee (2013) is een gebundelde betaling die de volledige zorgcyclus voor acute medische aandoeningen of de volledige zorg voor chronische aandoeningen gedurende een bepaalde periode omvat, de beste manier om waarde te leveren. Deze gebundelde betalingen moeten worden aangepast aan de ernst van de aandoening om ervoor te zorgen dat zorgverleners verantwoordelijk zijn voor vermijdbare complicaties en rapportage van uitkomsten verplicht moet worden gesteld. Ook hier is het zinvol om verder onderzoek te doen naar het implementeren van een dergelijke gebundelde financiering en de impact op kwaliteit en kosten.
Gepaste zorg
Binnen waardegedreven zorg is het ook belangrijk dat patiënten de gepaste zorg ontvangen die in lijn is met standaarden, beste praktijken en de specifieke behoeften van een individuele patiënt. De OESO presenteerde echter alarmerende gegevens in hun rapport 'Tackling Wasteful Spending on Health'. Daarin werd geschat dat één op de tien patiënten vermijdbare fouten ervaart tijdens de behandeling. Meer dan 10% van de ziekenhuiskosten wordt naar schatting gespendeerd aan het corrigeren van deze fouten. (OECD, 2017).
Er worden al stappen genomen om inzicht te krijgen in de gepastheid van zorg. In België biedt de website ‘For a healthy Belgium’ inzicht in variaties in het gebruik van antibiotica, medische beeldvorming, …. Ook levert het OESO-rapport getiteld ‘Health at a Glance’ (OECD, 2023b) gegevens over variaties tussen lidstaten. Bovendien geven specifieke OESO-rapporten, zoals ‘EU Country Cancer Profile: Belgium 2023’ (OECD, 2023a), inzicht in overmatig en ondermatig gebruik vergeleken met andere OESO-landen. Het is belangrijk om te leren van deze gegevens en verbeteringen op te zetten.
Patiëntenparticipatie
Een belangrijke uitdaging bij de implementatie van waardegedreven zorg is het betrekken van patiënten.
Dit kan op drie verschillende niveaus:
-
Het is belangrijk om patiënten te betrekken bij het maken van keuzes in hun eigen zorg, via gedeelde besluitvorming of het bespreken van informatie uit PROMs met hun zorgverlener.
-
De betrokkenheid van patiënten is cruciaal bij de kwaliteitsverbetering van het zorgproces, omdat zij het beste weten wat belangrijk is bij het leveren van waardegedreven zorg.
-
Patiënten kunnen betrokken worden bij het ontwikkelen van gezondheidsbeleid, door hun vertregenwoordiging in patiëntenorganisaties.

Secundair gebruik van data
De aanwezigheid van een dataplatform dat het delen van gegevens mogelijk maakt, is een belangrijke pijler in het leveren van waardegedreven zorg. Dit element werd al opgenomen in de strategische agenda van Porter en Lee (2013). Sindsdien zijn er in Europa en in België verschillende belangrijke stappen gezet.
Echter, deze initiatieven bevinden zich nog in hun beginfase en gegevens over resultaten om te koppelen aan proces- en kostengegevens zijn niet openbaar beschikbaar in België. Het is een belangrijke beleidsaanbeveling om de maatregelen te nemen die zijn voorzien door de Belgische federale regering voor het secundair gebruik van gegevens in het kader van het Belgische Health Data Agency (HDA).
Conclusie
VBHC wordt gepresenteerd als een fundamenteel nieuwe strategie met het ambitieuze doel om de gezondheidszorg te transformeren en hoogwaardige zorg te leveren terwijl de kosten worden geoptimaliseerd.
In dit promotieonderzoek hebben we methodologieën uitgewerkt voor een aantal essentiële bouwstenen. Maar de mogelijkheden voor verder onderzoek maken duidelijk dat de reis naar een volledige VBHC-implementatie nog lang niet is voltooid en dat er nog heel wat stappen kunnen gezet worden om tot waardegedreven zorg te komen.
Bibliografie
Demedts, I., Himpe, U., Bossuyt, J., Anthoons, G., Bode, H., Bouckaert, B., Carron, K., Dobbelaere, S., Mariën, H., Van Haecke, P., & Verbeke, W. (2021). Clinical implementation of value based healthcare: Impact on outcomes for lung cancer patients. Lung cancer (Amsterdam, Netherlands), 162, 90-95. https://doi.org/10.1016/j.lungcan.2021.10.010
Misplon, S., Marneffe, W., Himpe, U., Hellings, J., & Demedts, I. (2022). Evaluation of the implementation of Value-Based Healthcare with a weekly digital follow-up of lung cancer patients in clinical practice. European Journal of Cancer Care, e13653-e13653. https://doi.org/10.1111/ecc.13653
OECD. (2017). Tackling Wasteful Spending on Health. OECD Publishing, Paris. https://doi.org/10.1787/9789264266414-en
OECD. (2023a). EU Country Cancer Profile: Belgium 2023. OECD Publishing, Paris. https://doi.org/10.1787/9a976db3-en
OECD. (2023b). Health at a Glance 2023. OECD Publishing.
Porter, M., & Lee, T. (2013). The Strategy That Will Fix Health Care. Harvard Business Review, 91.
Porter, M. E. (2010). What Is Value in Health Care? The New England Journal of Medicine, 363(26), 2477-2481. https://doi.org/10.1056/NEJMp1011024








